Пемфигоид слизистой оболочки (ПСО) относится к дерматологическому заболеванию [1], является клинически и иммунопатологически гетерогенным заболеванием с частотой около 2 случаев на 1 млн жителей в год в Центральной Европе [2].Медиана возраста у пациентов, страдающих ПСО, составляет 62 года [45;90] [3]. У молодых пациентов с ПСО заболевание глаз протекает тяжелее и плохо поддается медикаментозному лечению [4]. Слизисто-синехиальный синдром Лорта–Жакоба является разновидностью рубцующего пемфигоида, неакантолитической пузырчатки [5]. Наиболее распространенными клиническими проявлениями являются десквамативный гингивит, эрозии полости рта и фиброз конъюнктивы [6]. Конъюнктивальные проявления иногда остаются единственным клиническим проявлением ПСО без поражения других слизистых: верхних дыхательных путей, желудочно-кишечного тракта, половых органов. Образование при этом субэпителиальных пузырей с серозным содержимым, эрозий и фиброзных изменений слизистой в начальном периоде заболевания часто не так просто зафиксировать [7]. Могут развиваться прогрессирующая вторичная васкуляризация роговицы и ее помутнение [8]. Молекулярные механизмы рубцевания конъюнктивы до конца не поняты [9]. Диагностика ПСО основана на выявлении клинических признаков заболевания, данных цитологического исследования, гистологии и реакции иммунофлюоресценции [7], показывающих сильную корреляцию с опухолевыми процессами [10]. Методы лечения пемфигоида слизистой оболочки глаза включают традиционную системную иммуносупрессивную терапию и новые генно-инженерные биологические препараты [11]. Выбор средств иммуносупрессивной терапии до и после операции подбирается с учетом тяжести заболевания: легкое течение лечится дапсоном, умеренно тяжелое течение – микофенолотом мофетилом или препаратами на основе сульфаниламидов, тяжелое течение – циклофосфамидом.При хроническом заболевании целесообразно применение новых генно-инженерных биологических препаратов, таких как ритуксимаб, внутривенные иммуноглобины и альфа-антагонисты некроза опухоли [12]. Хирургические процедуры по изменению положения века, симблефарона и катаракты могут усугубить развитие заболевания [12]. Хирургическое лечение пемфигоида слизистой оболочки при поражении роговицы включает кератолимбальные аллотрансплантаты и трансплантацию амниотической оболочки с кератопластикой или без нее [13], оно должно проводиться на фоне системной иммуносупрессивной терапии. В доступной нам литературе в электронных научных базах PubMed, национальной медицинской библиотеки Соединенных Штатов Америки и баз данных российской научной библиотеки eLibrary встречаются единичные случаи описания соматической коморбидности у пациентов с ПСО.
Цель иссле6дования –представить клинический случай оказания специализированной помощи пациенту с пемфигоидом слизистой оболочки (Лорта–Жакоба), получавшему лечение в условиях офтальмологического дневного стационара.
Материал и методы исследования. Пациент Щ., 1955 г.р., с 25.03.2022 г. по 06.04.2022 г. в отделении Терапевтической офтальмологии Областного офтальмологического диспансера (ООфД) города Тюмени проходил курс консервативной противовоспалительной и кератопротекторной терапии с диагнозом: Язва роговицы, резкое сужение слёзных точек правого глаза. Пемфигоид слизистой оболочки (Лорта–Жакоба), симблефарон обоих глаз. Гипертоническая ангиопатия сосудов сетчатки.
Результаты исследования и их обсуждение. При госпитализации пациент предъявлял жалобы на снижение зрения, рези, слезотечение, чувство инородного тела в правом глазу. Анамнез заболевания: 21.03.2022 г., со слов, что-то попало в глаз. 23.03.2022 г. жена самостоятельно удалила инородное тело с роговицы, пациент сразу начал инстиллировать хилопарин-комод 2 р/д, дефислез 4 р/д. 24.03.2022 г. почувствовал ухудшение, обратился в ООфД, откуда направлен на лечение в дневной стационар ООфД. Развитие заболевания, со слов пациента, началось в 2003 г. с рецидивирующего конъюнтивита, устойчивого к применению локальной противовоспалительной терапии, который привел к появлению заворота и трихиаза нижнего века правого глаза через 5 лет. В 2008 г. присоединяется поражение конъюнктивы левого глаза. В последующие пять лет (до 2012 г.) проводились неудачные попытки исправления сформировавшегося дефекта хирургическим путем в условиях региона (диатермокоагуляция и эпиляция ресниц) с назначением локальной антибактериальной и противовоспалительной терапии в послеоперационном периоде в течение месяца. С 2013 г. по 2016 г. хирургическое лечение пациенту оказывалось в городах Уфе, Екатеринбурге, Москве с пластикой свода конъюнктивальной полости и использованием аллоплантов и аутослизистой – безрезультатно. Снижение зрения правого глаза пациент отмечает с апреля 2013 г. В июне 2013 г. – повторное устранение заворота нижнего века правого глаза, там же Visus OD=0,6 н/к. В 01.2014 г. введение аллопланта в своды OD (г. Уфа). Пациент консультрован ревматологом и иммунологом: данных за системное заболевание на момент осмотра нет. Локальное применение иммунодепрессивного средства рестасис с кратностью закапывания два раза в день в течение двух месяцев с целью противовоспалительного и иммуномодулирующего действия в 2014 г. не имело положительного эффекта. С 2015 г. пациент регулярно использует кератопротекторы для нивелирования роговичного симптома – светобоязни, слезотечения, чувства инородного тела. Проходит курсы локальной консервативной противовоспалительной терапии, назначенные офтальмологами амбулаторно-поликлинического звена в регионе (поликлинике по месту жительства и ООфД). В 2022 г. взят биопсийный материал с кожи плеча на иРИФ. Заключение: выявленная иммунофлуоресцентная картина соответствует клиническому диагнозу «рубцующий пемфигоид». С целью индукции ремиссии основного заболевания (рубцующий пемфигоид) назначена базисная терапия глюкокортикоидами (преднизолон) в суточной дозе (СД) 30 мг в течение одного месяца с рекомендациями снижения СД под контролем врача-дерматолога. В январе 2022 г. врач-дерматолог отменил системный прием преднизолона в связи с отсутствием поражений слизистых оболочек других органов и кожи. Из анамнеза жизни известно, что с 2012 г. у пациента появились гипертоническая болезнь, хроническая венозная недостаточность, по поводу данных заболеваний он наблюдается у терапевта и хирурга по месту жительства. Перенесенные операции: хирургическое лечение острого аппендицита в детстве, двухсторонняя поверхностная флебэктомия голеней 5 лет назад. Системную гипотензивную терапию принимает регулярно, под контролем АД (утром и вечером).
При поступлении Status oculorum: Visus OD 0,01 н/к. OS 0,6 с/к +1,5D=1,0 ВГД 18/18 мм рт. ст. Поля зрения: OU в норме. ОD – положение глазного яблока в орбите правильное, движения в полном объеме, безболезненны. Блефароспазм, слезотечение, светобоязнь. Цилиарной болезненности нет. Тп в норме. Края век гиперемированы, утолщены, заднее ребро сглажено, слизистная рубцово изменена, мадароз. Верхний свод укорочен, фиксирован на уровне верхнего лимба, нижний свод средней глубины. Ороговение слёзного мясца, слёзные точки не визуализируются. Перикорнеальная инъекция глазного яблока. Роговица – васкуляризованное помутнение с 11 до 3 ч с захватом оптической зоны, которое на 1/2 прикрывает зрачок. Васкуляризованное помутнение в параоптической зоне с 5 до 7 ч. На роговице отек эпителия, в параоптической зоне на 5 ч в 1 мм от лимба инфильтрат с дефектом эпителия в центре, овальной формы около 3 мм, белого цвета, с нечеткими границами, края подрыты (рис. 1). Нижележащие структуры глазного яблока (передняя камера, радужка) не изменены, детали глазного дна не просматриваются из-за изменений на роговице.
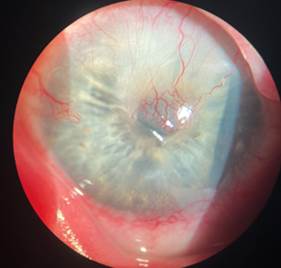
Рис. 1. Биомикроскопия передней поверхности глазного яблока правого глаза пациента Щ. при поступлении
ОS – положение глазного яблока в орбите правильное, движения в полном объеме, безболезненны. Тп в норме. Веки утолщены, локальные спайки в сводах, трихиаз. Передний отрезок глазного яблока (роговица, передняя камера, хрусталик), стекловидное тело без изменений. Глазное дно (характерно для гипертонической ангиопатии): Диск зрительного нерва бледно-розового цвета, границы четкие, ход сосудов умеренно извитой, артерии сужены, вены расширены, соотношения 1:3, определяются симптомы Салюса–Гунна I, Гвиста, рефлекс фовеолярной области сохранен, на периферии проблемных участков не определяется.
По данным общего анализа крови (ОАК) от 25.03.2022 г. выявлен лейкоцитоз со сдвигом лейкоформулы влево, что подтверждает активный воспалительный процесс. ОАК: лейкоциты 12,2х109/л, эритроциты 4,7х1012/л, гемоглобин 140 г/л, МСV 90,4 фл, МСНС 35,0 г/дл, МСН 31,6 пг/кл, тромбоциты 253х109/л, МРV 10,9 фл, тромбокрит 0,26%, нейтрофилы 9,15х109/л, нейтрофилы% 75%, эозинофилы 0,47х109/л, эозинофилы% 3,9, базофилы 0,024х109/л, базофилы% 0,2, моноциты 0,93х109/л, моноциты % 7,7, лимфоциты 1,48х109/л, лимфоциты % 13,2. Кроме того, был рассчитан интегральный показатель – индекс сдвига лейкоцитов (ИСЛ), который является маркером активности гнойного воспалительного процесса и нарушения иммунологической реактивности. Формула для расчета показателя ИСЛ = (эозинофилы + базофилы + миелоциты + метамиелоциты + палочкоядерные + сегментоядерные) / (моноциты + лимфоциты), референсное значение 1,96±0,56 [14]. У пациента Щ. ИСЛ равен 3,78, что подтверждает активность воспалительного процесса невирусной этиологии, так как маркер вирусных инфекций (МВИ) составил 1,71 (при референсном значении 5,34±0,59). Формула МВИ = (лимфоциты %) / (моноциты %) [14]. Биохимический анализ крови (от 25.03.2022 г.): АСТ 25 Ед/л, АЛТ 19,0 Ед/л, Общ. белок 75,7 г/л, мочевина 2,8 ммоль/л, креатинин 59 мкмоль/л, билирубин общ. 15,3, глюкоза 4,8 ммоль/л, амилаза 35 Ед/л; СРБ 2,5 мг/л, Ревматоидный фактор 9 МЕ/мл, СОЭ 12 мм рт. ст. Общий анализ мочи (от 25.03.2022 г.): цвет желтый, прозрачная, относительная плотность 1,010 г/мл, рН 7,0, белок – отриц., глюкоза – отриц., билирубин – отриц., кетоны – отриц., нитриты – отриц., эпит. плоский – 0–1 в поле зрения, эритроциты – отриц., лейкоциты – 0–1 в поле зрения, слизь – отриц., бактерии – отриц.
Проводилось лечение: с 24.03 в/м р-р кальция глюконат 5,0 № 10, с 25.03 по 1.04.2022 парабульбарно р-р цефтазидим 0,5; с 25.03 в/м р-р цефтриаксон 1,0 № 7; с 25.03 по 27.04 табл. зодак 10 мг 1 р/д, табл. найз 100 мг 1 р/д; с 28.03 парабульбарно дексаметазон 0,3; с 28.03.2022 г. в/в пульс-терапия р-р дексазон по схеме: 16–8–8–4–4 мг; с 28.03.2022 г. в/в реополиглюкин 200 в/в № 3; с 01.04.22 г. р-р Прозерин 0,5 под кожу виска справа; с 04.04.2022 в/в р-р аскорбиновая кислота 2,0; с 24.03.2022 г. в OD: р-р окомистин 6 р/д, р-р сигницеф 6 р/д, броксинак 2 р/д, хилопарин-комод 4 р/д, р-р цикломед на ночь 1 р/д. с 02.04.2022. В OD: р-р витабакт 4 р/д, р-р деринат 4 р/д, корнерегель 4 р/д за нижнее веко, физиолечение: магнитофорез корнерегелем, лазер роговицы OD.
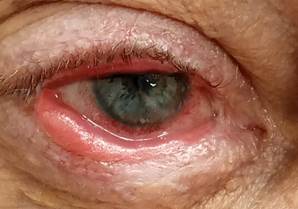
Рис. 2. Биомикроскопия передней поверхности глазного яблока правого глаза пациента Щ. в динамике через 7 дней
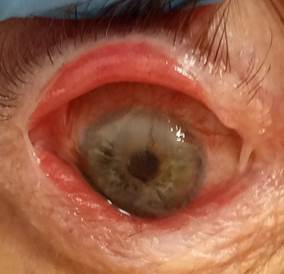
Рис. 3. Биомикроскопия передней поверхности глазного яблока правого глаза пациента Щ. в динамике через 10 дней
На фоне лечения отмечается положительная динамика (рис. 2, 3): эпителизация дефекта эпителия роговицы. С 04.04.2022 г. с целью индукции ремиссии после консультации дерматолога назначена системная глюкокортикоидная терапия (табл. преднизолон 30 мг) по убывающей схеме (5 мг в неделю). Кальцемин-адванс по 2 капс. вечером и табл. панангин по 1 табл. 3 р/д до отмены преднизолона. Пациент выписывается в удовлетворительном состоянии, с улучшением. Status oculorum: Visus OD =0,1 н/к OS = 0,9–-1,0 ОD – положение глазного яблока в орбите правильное. Цилиарной болезненности нет. Тп в норме. Края век гиперемированы, утолщены, заднее ребро сглажено, слизистая рубцово изменена, мадароз. Верхний свод укорочен, фиксирован на уровне верхнего лимба, нижний свод средней глубины. Ороговение слёзного мясца, слёзные точки не визуализируются. Глазное яблоко спокойно. Чувствительность роговицы снижена. Роговица – васкуляризованное помутнение с 11 до 3 ч с захватом оптической зоны, которое на 1/2 прикрывает зрачок. Васкуляризованное помутнение в параоптической зоне с 5 до 7 ч. На роговице в параоптической зоне на 5 ч в 1 мм от лимба инфильтрат рассосался, на месте инфильтрата формируется нежное помутнение. Нижележащие структуры глазного яблока (передняя камера, радужка) не изменены, детали глазного дна не просматриваются из-за изменений на роговице, определяются розовый рефлекс глзного дна, детали грубым «флером» изменений на роговице (рис. 4).
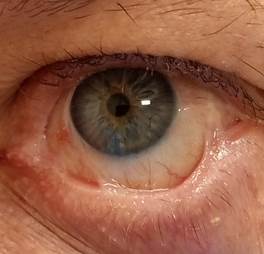
Рис. 4. Биомикроскопия передней поверхности глазного яблока правого глаза пациента Щ. в динамике при выписке
ОS – положение глазного яблока в орбите правильное, движения в полном объеме, безболезненны. Тп в норме. Веки утолщены, локальные спайки в сводах, трихиаз. Передний отрезок без динамики. На глазном дне сохраняются изменения, характерные для гипертонической ангиопатии. Рекомендации при выписке: лечение и наблюдение у дерматолога по месту жительства с определением этиопатогенетического лечения, терапевта с целью динамического контроля АД. Местно в правый глаз: кератопротекторы (р-р баларпан) 3–4 р/д; в оба глаза иммунодепрессивное средство (р-р рестасис) 2 р/д с интервалом 12 часов, длительно, до 6 месяцев; препараты искусственной слезы (р-р хилозар-комод 4 р/д, на ночь визмед-гель 0,3% (чередовать с ВитА-пос)). Системно продолжить глюкокортикоидную терапию (преднизолон) по убывающей схеме. Локальную терапию глюкокортикоидами (фторметалон) проводить 1 раз в 3 месяца в течение 30 дней.
Дальнейшее наблюдение пациента в течение 1 года 3 месяцев у офтальмолога дневного стационара показало наличие индукции ремиссии локальных офтальмологических проявлений. При этом пациент находится на диспансерном учете у терапевта по месту жительства с гипертонической болезнью, по поводу которой принимает системные гипотензивные препараты и отмечает стабильные показатели гемодинамики (АД, Эхо-Кг). Осмотр дерматолога осуществляется 1 раз в 6 месяцев, при этом подтверждается индукция ремиссии, не требующая системного применения иммуносупрессантов (глюкокортикоидов и генно-инженерных биологических препаратов).
Представленный клинический случай ПСО Лорта–Жакоба, возникшего у мужчины в возрасте 48 лет, характеризуется поражением только слизистой оболочки вначале правого глазного яблока, затем присоединением поражения левого, без заинтересованности других органов и систем. Дальнейшее появление соматической коморбидности в виде артериальной гипертонии и хронической венозной недостаточности на фоне ПСО подтверждает наличие хронического системного воспаления у пациента и необходимость продолжения локальной противовоспалительной терапии для достижения индукции ремиссии офтальмологических проявлений, профилактики формирования роговичных осложнений (язвы, помутнений, перфорации роговицы и тотальной кератинизации роговицы) и последующей инвалидизации пациента.
Заключение. Таким образом, офтальмологам нужно думать о возможности ПСО у пациента при неэффективности хирургического лечения патологии век (заворота, трихиаза) в случае прогрессирования процесса и формирования синблефорона. Необходим мультидисциплинарный подход к ранней диагностике данной патологии с участием дерматолога, помимо ревматолога и иммунолога, для своевременного назначения системной терапии с целью индукции ремиссии ПСО и нивелирования офтальмологических проявлений.



