Обширные дефекты длинных трубчатых костей голени не являются частой проблемой детской травматологии и ортопедии. Однако при развитии обширного дефекта большеберцовой кости (ОДБК) его замещение является трудоемкой и сложной задачей [1, 2]. Говоря о проблеме ОДБК, необходимо уточнить понятие термина «обширный костный дефект». В современной литературе большинство авторов под данным термином понимают дефект диафизарной части кости более 5 см [3, 4]. Дефекты большеберцовой кости могут быть изолированными или сочетаться с различными повреждениями окружающих тканей. Сочетание ОДБК c повреждением мягких тканей усложняет задачу лечения. Дискутабельным остается вопрос об одномоментном замещении всех поврежденных структур. Ряд авторов предлагают последовательное восстановление с поэтапным закрытием дефицита мягких тканей и замещением дефекта кости [5 ,6, 7]. Замещение дефекта покровных тканей и диафизарной части большеберцовой кости в одну хирургическую сессию возможно при использовании кровоснабжаемого фрагмента малоберцовой кости, в состав которого включен мягкотканный малоберцовый лоскут.
Наиболее частыми причинами возникновения ОДБК являются: врожденный ложный сустав костей голени (ВЛСКГ), последствия травм и перенесенного остеомиелита, а также пострезекционные дефекты (на фоне доброкачественных и злокачественных опухолей костей голени) [3, 5, 7]. Пациенты данных групп подвергались многоэтапному хирургическому лечению, что снижает нормальное кровоснабжение и вызывает грубые рубцовые изменения в области голени. Величина костного дефекта и нарушение трофики окружающих тканей ограничивают применение традиционных методов лечения (остео-ауто/аллопластика, замещение дефекта по Илизарову) [1, 4, 5]. Отсутствие консолидации фрагментов, резорбция свободного некровоснабжаемого костного трансплантата могут привести к развитию псевдоартроза большеберцовой кости и потере опороспособности нижней конечности. В ряде случаев ОДБК могут стать показанием к ампутации пораженной конечности, как альтернатива многолетнего и многоэтапного лечения [8]. Учитывая органосохраняющий подход в детской травматологии и ортопедии, целесообразно рассмотреть методику свободного кровоснабжаемого костного аутотранспланата при замещении ОДКБК [2, 5, 7].
Микрохирургическая аутотрансплантация малоберцовой кости позволяет заместить практически любой по протяженности дефект большеберцовой кости [2, 3]. При сочетании ОДБК с дефектом мягких тканей в состав аутотрансплантата может быть включен малоберцовый кожный лоскут, благодаря которому удается заместить дефект покровных тканей. Наличие устойчивого источника кровоснабжения позволяет достичь в большинстве случаев консолидации фрагментов большеберцовой кости и аутотрансплантата.
Микрохирургическая аутотрансплантация малоберцовой кости имеет свои недостатки и осложнения. Возможные осложнения включают: развитие инфекционного процесса, тромбоз сосудистистого анастомоза, отсутствие консолидации и «стресс-перелом» [2, 3]. Также к недостаткам методики относится использование здоровой конечности в качестве донорской. Одним из возможных осложнений в отдаленном послеоперационном периоде является деформация голеностопного сустава. У пациентов с обширным пострезекционным дефектом на фоне резецированных опухолей большеберцовой кости, ВЛСКГ на фоне нейрофиброматоза 1-го типа дефект диафизарной части может составлять более 2/3. Наличие столь обширного дефекта делает данную реконструктивную методику безальтернативной. Способность дальнейшего роста аутотрансплантата (при включении в его состав зоны роста) в реципиентной области является важным аспектом ее использования у детей [1, 2, 3].
Необходимо уточнить причину возникновения ОДБК, которая оказывает существенное влияние на результат лечения [1, 2, 3]. Нейрофиброматоз 1-го типа – мультисистемное заболевание с частотой встречаемости 1:2500 – 1:3500 новорожденных детей. Заболевание поражает центральную и периферическую нервную систему, кожу и может приводить к развитию доброкачественных и злокачественных опухолей различной локализации [9]. При этом более 50% пациентов имеют поражения опорно-двигательного аппарата (сколиоз, остеопороз, деформации грудной клетки и др.) и у 5% отмечается ВЛСКГ [10]. ВЛСКГ встречается в латентной и истинной формах. Заболевание имеет несколько стадий: латентная (или стадия предперелома), стадия перелома и стадия формирования псевдоартроза. Лечение данной группы пациентов длительное и направлено на достижение консолидации фрагментов большеберцовой кости [11]. По литературным данным, в 98% случаев удается достичь первичной консолидации фрагментов большеберцовой кости, но в 25% случаев развиваются рефрактуры. В тяжелых случаях количество повторных переломов может достигать 5 и более эпизодов, что приводит к потере костной массы и развитию ОДБК.
Традиционные методики лечения с применением чрескостного остеосинтеза ограничены у данной группы пациентов ввиду выраженных дистрофических изменений костной ткани на фоне нейрофиброматоза. ОДБК протяженностью более 5 см является показанием к замещению кровоснабжаемым аутотрансплантатом малоберцовой кости [1, 2]. Необходимо отметить и тот факт, что первичный ОДБК может значительно увеличиться по протяженности после интраопреационной резекции нежизнеспособных участков костной ткани. Заимствование малоберцовой кости на сосудистой ножке, в несвободном варианте, на стороне поражения ограничено у детей с нейрофиброматозом ввиду ее вовлечения в патологический процесс. Таким образом, при микрохирургической аутотрансплантации малоберцовой кости целесообразно заимствовать свободный кровоснабжаемый трансплантат с контралатеральной «здоровой» конечности. Применение метода чрескостного остеосинтеза с целью фиксации аутотрансплантата в реципиентной зоне является предпочтительным, но также может сочетаться с использованием интрамедуллярных конструкций [2, 3].
Другой причиной развития ОДБК у детей являются костные опухоли. По литературным данным, ОДБК наиболее часто образуется после резекции остеосаркомы, саркомы Юинга и адамантиномы большеберцовой кости [12, 13]. Хирургический этап лечения заключается в расширенной резекции патологического очага. Ранее самой частой операцией, проводимой у данной группы пациентов, была ампутация конечности. Успехи развития химиотерапевтических препаратов увеличили процент выживаемости детей со злокачественными опухолями костей [12, 13]. Дефект диафизарной части большеберцовой кости после резекции патологического очага обычно составляет более ½ от его первоначальной длины. Протяженность дефекта, а также применение химиотерапевтических препаратов до и после резекции опухоли не позволяют использовать некровоснабжаемые ауто- или аллотрансплантаты. Предпочтительной методикой замещения дефекта в таком случае является свободная микрохирургическая аутотрансплантация фрагмента малоберцовой кости, при необходимости дополненная свободным некровоснабжаемым костным ауто- или аллотрансплантатом [13]. C. Errani в своем исследовании сообщает о результатах лечения 81 пациента с саркомами бедра и голени. ОДБК составили 48 случаев. Величина замещаемого дефекта составляла от 8 до 31 см. Дефект большеберцовой кости замещали васкуляризированным аутотрансплантатом в сочетании с некровоснабжаемыми ауто- или аллотрансплантатами. Фиксацию аутотрансплантатов в реципиентной области осуществляли накостными пластинами и интрамедуллярными конструкциями. Сохранить конечность удалось в 94% случаев [12].
ОДБК на фоне травмы у детей, относительно взрослых, встречаются редко. ОДБК, причиной которых являлись травмы, обычно встречаются у подростков и в большинстве случаев сочетаются с повреждением окружающих мягких тканей и кожного покрова [14, 15]. В основном причинами травм являются дорожно-транспортные происшествия и минно-взрывные ранения. Оперативное лечение в таких случаях проводится по экстренным показаниям и направлено на устранение костного и мякготканного дефектов [15]. Поэтапное или одномоментное замещение костного и мягкотканного дефектов зависит от опыта хирурга и обстоятельств, при которых происходит оказание хирургической помощи [1, 14, 15]. ОДБК может возникнуть в результате травмы, осложненной остеомиелитом большеберцовой кости. При таких условиях замещение костного дефекта проводят через 4–6 месяцев после купирования воспалительного процесса [14].
Проанализированные литературные источники показали, что ОДКБ являются не частой, но сложной проблемой детской травматологии и ортопедии. Данное обстоятельство побудило к проведению данного исследования.
Цель исследования: провести ретроспективный анализ лечения пациентов детского возраста, которым проведено замещение обширных дефектов костей голени методом микрохирургической аутотрансплантации малоберцовой кости.
Материалы и методы исследования. В исследование были включены 15 пациентов. Проанализированы протоколы оперативных вмешательств и данные историй болезни, включая: 1) возраст и пол детей; 2) причину и локализацию дефектов; 3) величину костного дефекта и размер аутотрансплантата; 4) сроки консолидации фрагментов; 5) интра- и послеоперационные осложнения.
Результаты исследования и их обсуждение. В период с 2012 по 2023 гг. в отделении реконструктивной микрохирургии и хирургии кисти ФГБУ «НМИЦ детской травматологии и ортопедии им. Г.И. Турнера» Минздрава России было произведено 15 свободных микрохирургических аутотрансплантаций кровоснабжаемых фрагментов малоберцовой кости.
Наиболее часто замещение ОДБК проводилось у пациентов с ВЛСКГ в сочетании с нейрофиброматозом 1-го типа – 9 случаев, реже всего причиной дефекта была резекция опухоли большеберцовой кости – 1 пациент. Преобладали мальчики – 11 случаев (рис. 1).

Рис. 1. Распределение пациентов по диагнозу
Возраст пациентов на момент проведения оперативного вмешательства составлял от 5 до 17 лет. Величина дефекта большеберцовой кости находилась в пределах от 8,0 до 15,0 см. При этом длина аутотрансплантата диафиза малоберцовой кости составила от 10 до 18 см. У 10 детей отмечался ОДБК, который в 6 случаях располагался в дистальном и в 4 случаях – в проксимальном отделах большеберцовой кости. В 5 случаях отмечались обширные дефекты обеих костей голени, располагающиеся в проксимальном отделе. Во всех случаях нами замещался только дефект большеберцовой кости.
Аутотрансплантат диафиза малоберцовой кости формировали на малоберцовой артерии и коммитантных венах. Длина сосудистой ножки составила в среднем 15,0±3,0 см. Анастамозирование сосудов в реципиентной области осуществляли «конец в конец». Реципиентными сосудами служили: в 9 случаях – передняя большеберцовая артерия, в 5 – малоберцовая артерия и в 1 случае – задняя большеберцовая артерия и коммитантные вены. Для оценки эффективности кровоснабжения аутотрансплантата формировался так называемый буйковый лоскут. Ввиду выраженного рубцово-спаечного процесса и дефицита покровных тканей дополнительно в 7 случаях формировали кожный малоберцовой лоскут.
В реципиентной области нами применялись различные способы фиксации аутотрансплантатов. В 12 случаях аутотрансплантат фиксировали при помощи компрессионно-дистракционного аппарата, при этом в 5 случаях дополнительно проводили интрамедуллярную осевую спицу. У 3 детей ввиду отсутствия признаков остеопороза фиксацию аутотрансплантата осуществляли при помощи только одной осевой интрамедуллярной спицы. Средние сроки консолидации на границе «кость – трансплантат» составили 15±3 недели. Консолидация фрагментов была получена у 14 пациентов. Во всех случаях удалось сохранить аутотрансплантат (рис. 2).
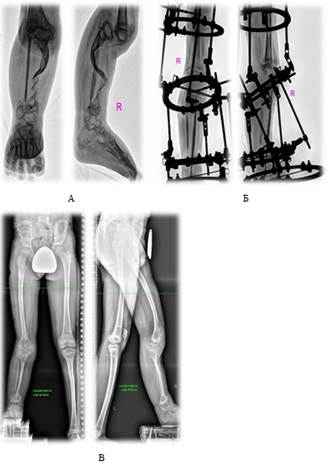
Рис. 2. Результат лечения пациента М c ОДБК на фоне нейрофиброматоза 1-го типа
А – рентгенограмма костей голени до замещения дефекта большеберцовой кости свободным кровоснабжаемым аутотрансплантатом диафиза малоберцовой кости; Б – рентгенограмма костей голени через 1 месяц после замещения дефекта большеберцовой кости; В – панорамная рентгенограмма костей нижних конечностей через 1,5 года после замещения дефекта большеберцовой кости
Осложнения. Интраоперационные осложнения развились только у 1 пациента и проявились кровотечением из мелких веток сосудистой ножки после восстановления кровотока в реципиентной области. Осложнение было устранено путем лигирования кровоточащего сосуда. У 4 пациентов в послеоперационном периоде возникло воспаление в области выхода чрескостных элементов. Данное осложнение купировано приемом антибактериальных препаратов. В 4 случаях отмечалась замедленная консолидация (более 18 недель) на границе «большеберцовая кость – аутотрансплантат», причем во всех случаях в проксимальном отделе. У 1 пациента консолидация достигнута на сроке 21 недели, без проведения дополнительных хирургических вмешательств. Трем детям на сроке 6–8 месяцев было проведено дополнительное хирургическое вмешательство – костная ауто- и аллопластика, после чего консолидация достигнута в 2 случаях. У 1 пациента с нейрофиброматозом консолидация отсутствовала, даже после проведения костной пластики. В 2 случаях на сроке более 1 года развился перелом трансплантата в проксимальном отделе из-за несоблюдения правил двигательного режима. Осложнения в донорской области в отдаленном периоде (более 1,5 лет) возникли у 5 пациентов и проявлялись развитием нестабильности и вальгусной деформацией голеностопного сустава.
Наиболее сложной для лечения ОДБК была самая многочисленная группа детей с нейрофиброматозом 1-го типа. Пациенты данной группы до аутотрансплантации малоберцовой кости имели в анамнезе от 3 до 8 эпизодов патологических переломов большеберцовой кости. В связи с этим пациенты ранее многократно подвергались оперативным вмешательствам, что привело к формированию грубого рубцово-спаечного процесса в данной области. Также стоит отметить, что после удаления нежизнеспособных участков костной ткани размер дефекта увеличивался от нескольких сантиметров до 80% от первоначальной длины диафиза большеберцовой кости. Описанное ранее такое осложнение – замедленная консолидация в проксимальном отделе большеберцовой кости – как раз и отмечена в данной группе пациентов (4 случая). При этом в 1 случае после проведения костной аутопластики консолидация фрагментов не наступила, было отмечено развитие «тугого» псевдоартроза. Однако даже в этом случае удалось сохранить аутотрансплантат. Опороспособность нижней конечности возможна при использовании шинно-кожаного аппарата (рис. 3).

Рис. 3. Результат лечения пациента Л c ОДБК на фоне нейрофиброматоза 1-го типа
А – рентгенограмма костей голени через 1 год после замещения дефекта большеберцовой кости свободным кровоснабжаемым аутотрансплантатом диафиза малоберцовой кости (псевдоартроз большеберцовой кости); Б – интраоперационная рентгенография костей голени после замещения дефекта некровоснабжаемым костным аутотрансплантатом; В – рентгенография костей голени через 5 месяцев после замещения дефекта некровоснабжаемым костным аутотрансплантатом
Проведенное исследование продемонстрировало хорошие результаты лечения детей с ОДБК. По литературным данным, в 70–96% случаев первичную консолидацию фрагментов удается добиться на сроке от 2 до 9 месяцев, что позволяет восстановить опороспособность нижней конечности [2, 3]. При этом замещение ОДБК сопровождается рядом сложностей, особенно у детей с нейрофиброматозом. При замещении дефекта в проксимальном отделе большеберцовой кости замедленная консолидация или ее отсутствие могут наблюдаться в 25% случаев [3, 4]. Ряд авторов связывают это с нарушением кровоснабжения в данной области на фоне перенесенных ранее многократных хирургических вмешательств [2, 4]. Однако, на наш взгляд, причина развития данного осложнения остается дискутабельной.
Вальгусная деформация и нестабильность голеностопного сустава встречаются до 30%. Развитие данного осложнения объясняется коротким (менее 6 см) дистальным фрагментом малоберцовой кости и миграцией латеральной лодыжки краниально [5]. Поэтому у 7 пациентов аутотрансплантат формировали так, чтобы дистальный фрагмент малоберцовой кости в донорской области составлял не менее 7 см. В 3 случаях, когда дистальный фрагмент составлял менее 7 см, для предотвращения развития нестабильности голеностопного сустава формировали синостоз берцовых костей.
Заключение. Замещение обширных дефектов большеберцовой кости при помощи свободной микрохирургической аутотрансплантации малоберцовой кости является эффективной методикой, применяемой в детской реконструктивной хирургии конечностей. Применение данной методики позволяет в одну хирургическую сессию заместить ОДБК. Консолидация фрагментов достигается в большинстве случаев, что позволяет восстановить опороспособность нижней конечности. Основной недостаток – необходимость задействования здоровой конечности с последующей ее реконструкцией. Соблюдение техники забора аутотрансплантата дает возможность предотвратить развитие вторичных деформаций в донорской области. У пациентов с ОДБК на фоне нейрофиброматоза 1-го типа микрохирургический этап лечения является альтернативой ампутации голени.



