Больные с воспалительными заболеваниями параназальных синусов составляют около 1/3 общего числа пациентов, госпитализированных в стационары с заболеваниями верхних дыхательных путей [1]. Преобладающим по частоте вовлечения в воспалительный процесс большинство авторов считают верхнечелюстной синус [2]. Диагностика и лечение многих патологий происходят успешно при персонализированном и междисциплинарном подходе. Это относится и к такому заболеванию в оториноларингологии, как верхнечелюстной синусит [1–3]. Развитие стоматологии: использование современных композитных материалов, новые технологии в имплантации зубов, лечение пациентов старших возрастов (с риском остеопороза), больных с различной сопутствующей соматической патологией, иммунодефицитом – достаточно часто предъявляет повышенные требования к состоянию нижней стенки верхнечелюстной пазухи. В ряде случаев недостаточное обследование пациентов может привести к таким осложнениям, как попадание инородных материалов в пазуху, развитие воспалительных изменений в околоносовых синусах, и к выходу гнойно-воспалительного процесса за пределы пазух и распространению на граничащие с ними структуры (орбиту, полость черепа), распространению процесса по фасциальным пространствам шеи [2, 3]. В связи с этим роль врача лучевой диагностики велика. От правильного выбора метода обследования и формирования заключения с учетом особенностей заболевания на стыке смежных специальностей зависит выбор метода лечения и в итоге – непосредственный результат лечения [4]. В этом контексте актуальным вопросом практической оториноларингологии являются воспалительные заболевания верхних дыхательных путей. Наиболее частым источником инфицирования верхнечелюстных пазух является риногенный путь. Имея чаще всего вирусную природу, ринит приводит к локальному иммунологическому дисбалансу в околоносовых пазухах с последующей бактериальной контаминацией и развитию гнойного риносинусита, лечение которых в настоящее время реализуется на достаточно высоком уровне [5–7]. По-другому обстоит ситуация с верхнечелюстными синуситами (например, одонтогенной природы). Одонтогенный верхнечелюстной синусит (ОВЧС) изначально позиционируется как хронический воспалительный процесс и, являясь распространенным патологическим состоянием в практической оториноларингологии, представляет важную медико-социальную проблему [8]. Частота встречаемости одонтогенного генеза в воспалении верхнечелюстных пазух, по данным результатов исследования многих авторов, варьирует от 10 до 40% всех верхнечелюстных синуситов [1, 8, 9]. Этиологическими составляющими при этом могут быть не только ятрогенные механизмы (фрагменты осколков корней зубов, пломбировочный материал, турунды, стоматологические инструменты) во время манипуляций, но и инфекционные механизмы в виде субпериостального абсцесса, гранулемы верхушки корней зубов и т.д. [10]. Немаловажное значение в развитии ОВЧС и его осложнений имеют и анатомические особенности строения полости носа и околоносовых пазух, которые в определенной мере могут обусловливать малую эффективность используемой консервативной терапии [10, 11]. В связи с этим определение значимости анатомических предпосылок развития одонтогенного верхнечелюстного синусита, лучевая идентификация патологических изменений с определением источника воспалительного процесса необходимы челюстно-лицевым хирургам и оториноларингологам при планировании хирургических вмешательств и подборе рационального консервативного лечения, что возможно персонифицировать при использовании различных методов лучевой диагностики [3, 12].
Таким образом, одонтогенный верхнечелюстной синусит – диагноз, требующий решения команды специалистов, с включением оториноларинголога, челюстного-лицевого хирурга и специалиста лучевой диагностики. Роль специалиста по лучевой диагностике принципиально важна. Это обусловлено вариативностью анатомических особенностей строения челюстно-лицевой области, полости носа и околоносовых пазух, расположения корней зубов верхней челюсти, толщиной кости нижней стенки верхнечелюстной пазухи, а также высоким риском формирования гнойно-септических осложнений при недооценке состояния пациента, в том числе при неправильном описании лучевой семиотики данного заболевания. Мультидисциплинарный подход требует разработки и оценки предикторов осложнений стоматологических процедур, а также оценки осложнений одонтогенного верхнечелюстного синусита. Современные возможности лучевой визуализации структур лицевого и мозгового черепа позволяют определить необходимость использования того или иного вида диагностики, в частности рентгеновской компьютерной томографии околоносовых пазух, орбиты, полости черепа, а также конусно-лучевой компьютерной томографии (КЛКТ). Использование КЛКТ во многих случаях позволяет выбрать наиболее оптимальные методики хирургической коррекции пораженных пазух с расширением зоны вмешательства в зависимости от данных лучевой диагностики и привлечением смежных специалистов (офтальмохирурга, нейрохирурга) при выявлении осложнений [13, 14].
Несмотря на развивающиеся как диагностические, так и хирургические технологии в оказании стоматологической помощи пациентам, такая патология, как одонтогенный верхнечелюстной синусит, а также его осложнения, такие как перфорации дна верхнечелюстной пазухи с миграцией пломбировочного материала в полость синуса, фрагментов инструментов, с осложнением воспалительного инфекционного процесса присоединением грибковой флоры, флегмоны мягких тканей лица и шеи, орбитальные и внутричерепные осложнения, не имеют тенденции к снижению. Разработанные классификации одонтогенной природы верхнечелюстного синусита не учитывают всех анатомических и функциональных аспектов течения заболевания, а также вероятности развития осложнения одонтогенного верхнечелюстного синусита. В связи с этим актуален вопрос совершенствования существующих классификаций и уточнения роли предикторов развития как одонтогенного неосложненного и осложненного верхнечелюстного синусита, так и синусита смешанного генеза с учетом данных лучевой визуализации КЛКТ [12, 15].
Цель. Повысить эффективность диагностики одонтогенного верхнечелюстного синусита и его осложнений посредством уточнения возможности лучевых и клинико-инструментальных методов обследования.
Материалы и методы исследования. Проведено ретроспективное одноцентровое обсервационное исследование методом «случай – контроль». Для совершенствования алгоритма лучевой диагностики поражений околоносовых пазух, ассоциированных с заболеваниями зубочелюстной системы, выполнен анализ данных компьютерной томографии околоносовых пазух и конусно-лучевой компьютерной томографии 271 пациента, прошедшего лечение в Курской областной клинической многопрофильной больнице за период с 2006 по 2017 гг. с диагнозом при поступлении «верхнечелюстной синусит». На основании анализа полученных результатов рентгеновской компьютерной томографии (РКТ) и КЛКТ с использованием многофакторного статистического анализа были выявлены превалирующие патогномоничные КТ-предикторы неосложненных и осложненных форм верхнечелюстного синусита одонтогенной и смешанной этиологий.
Результаты. Среди 271 пациента, которые поступали в отделение лучевой диагностики с входным диагнозом «верхнечелюстной синусит», преобладали лица женского пола (55,4%), преобладал одонтогенный синусит (158) над риногенным (71) и смешанным (41). Заболевание носило первично хронический характер (81,2%). Среди фоновой патологии ведущей была деформация перегородки носа (24,4%), а основными факторами, способствующими развитию одонтогенного синусита, были попадание пломбировочного материала в просвет пазухи либо сочетание пломбировочного материала с грибковой инфекцией (37,3%). Из осложнений одонтогенного синусита чаще всего отмечали распространение процесса на другие околоносовые пазухи (39,9%) и окружающие мягкие ткани лица (25,8%).
Выявленные КТ-предикторы неосложненного одонтогенного верхнечелюстного синусита в основном отражали этиологические механизмы развития одонтогенного верхнечелюстного синусита, что укладывается в описание рентген-семиотики данного заболевания: наличие причинного зуба, наличие плотных включений в верхнечелюстной пазухе, нарушение проходимости среднего носового хода, отсутствие полисинусита.
Состав КТ-предикторов осложненного одонтогенного верхнечелюстного синусита указывает на агрессивный, злокачественный характер течения патологи – это наличие «причинного» зуба, периодонтит с расширением периодонтальной щели, отек нижней носовой раковины, костная деструкция альвеолярного отростка и ее травматические изменения, сформированное синооральное соустье, а также выявление поражения нескольких околоносовых пазух – поражение ячеек решетчатой кости, клиновидной пазухи, парамаксиллярной жировой клетчатки, асимметрия клетчатки подглазничной области. Предикторами выявления осложнений ОВЧС при выполнении КЛКТ, помимо вышеуказанных, стали следующие признаки: блок соустья верхнечелюстной пазухи и утолщение заднебоковой стенки верхнечелюстной пазухи.
Основным признаком, указывающим на смешанную (рино- и одонтогенную) этиологию верхнечелюстного синусита при интерпретации данных компьютерной томографии, послужило сочетание ранее выявленных предикторов одонтогенной природы заболевания (наличие «причинного» зуба, плотных включений, фистулы периапикального абсцесса) и двухстороннего верхнечелюстного синусита.
Клинические примеры иллюстрируют жизнеспособность разработанных предикторов в диагностике причины верхнечелюстного синусита и важности данного подхода в определении лечебно-диагностической схемы лечения пациентов.
Больной С., 22 года, поступил с входным диагнозом «киста левой верхнечелюстной пазухи». При КЛКТ-исследовании (рис. 1) был выявлен изолированный кистозный процесс в левой верхнечелюстной пазухе, убедительных КЛКТ-данных за одонтогенную природу процесса получено не было. Для исключения сочетанного поражения окружающих околоносовых пазух, исключения поражения параназальных структур пациенту было выполнено дополнительное РКТ исследование.
На РКТ в аксиальной и корональной плоскостях (рис. 2) в «мягкотканном» электронном окне визуализируется ретенционная киста левой верхнечелюстной пазухи, в «костном» электронном окне связи с корнями зубов не выявлено. Отмечается искривление носовой перегородки. Просвет соустья верхнечелюстных пазух и среднего носового хода свободно проходим. Клинически значимых вариантов строения остиомеатального комплекса выявлено не было.
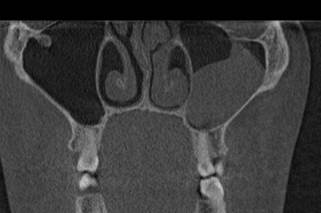
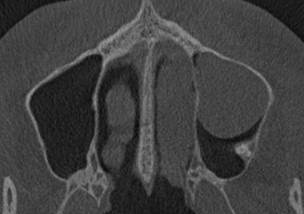
Рис. 1. КЛКТ околоносовых пазух больного С., 22 года. Ретенционная киста левой верхнечелюстной пазухи без видимой связи с корнями зубов
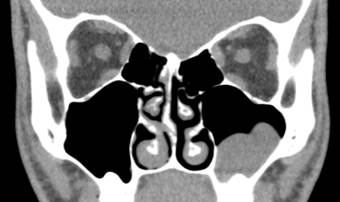
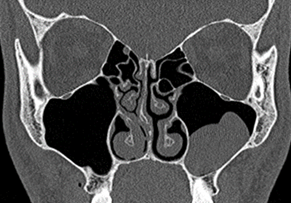
Рис. 2. РКТ околоносовых пазух больного С., 22 года. Ретенционная киста. Искривление носовой перегородки
Таким образом, использование двух методик лучевой визуализации – РКТ и КЛКТ – позволило исключить связь процесса в верхнечелюстной пазухе и проблем зубочелюстной системы. Пациент продолжил наблюдение у ЛОР специалиста.
Пациентка М., 45 лет. Поступила с входным диагнозом «одонтогенный верхнечелюстной синусит». В анамнезе удаление 2.6 зуба. На РКТ (рис. 3.) в «мягкотканном» электронном окне (А) определяются отечные изменения пристеночной слизистой оболочки в сочетании с гиперденсивными включениями (гной, белая стрелка) левой верхнечелюстной пазухи. В «костном» электронном окне (Б) определяется «остаточный» фрагмент корня удаленного 2.6 зуба (черная стрелка). Справа определяется утолщение слизистой оболочки дна правой верхнечелюстной пазухи.
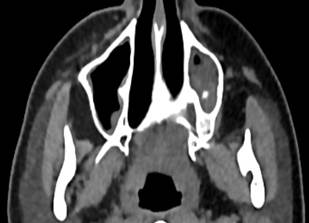
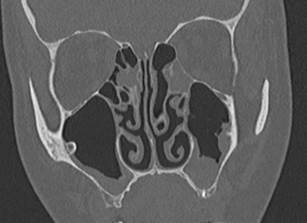
Рис. 3. РКТ пациентки М., 45 лет. До лечения. Описание в тексте
Через один месяц, в течение которого была проведена системная антибактериальная терапия, у пациентки сохраняются клинические проявления: гнойные выделения из обеих половин носа и лицевая боль.
На контрольной РКТ (рис. 4) отмечалась слабоположительная динамика в виде регресса отека пристеночной слизистой правой верхнечелюстной пазухи, отечные изменения слизистой дна левой верхнечелюстной пазухи сохраняются.
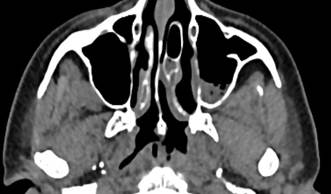
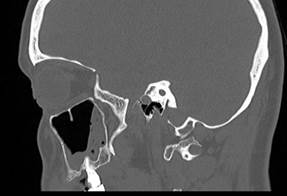
Рис. 4. РКТ пациентки М., 45 лет. Через 1 месяц после лечения. Описание в тексте
Пациентке рекомендовано дополнить полученные данные томографии выполнением КЛКТ. Полученные данные конусно-лучевой томографии позволили выявить локальную костную деструкцию альвеолярного отростка, которая на РКТ достоверно не визуализировалась (рис. 5).
Пациентке был выставлен диагноз «ограниченныйостеомиелитлунки зуба», лечение продолжила у челюстно-лицевого хирурга.
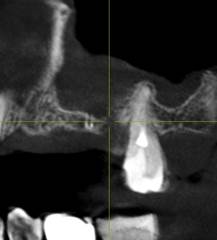
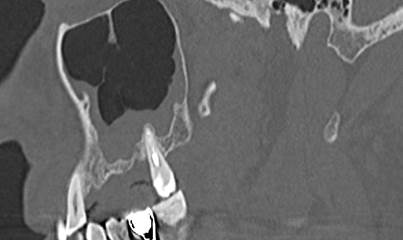
Рис. 5. КЛКТ (А) и РКТ (Б) пациентки М., 45 лет, на одном уровне через месяц после неэффективной консервативной терапии. На КЛКТ хорошо визуализируется локальная зона костной деструкции (белая стрелка)
Данный случай демонстрирует необходимость выполнения дополнительных методов лучевой диагностики для верификации одонтогенной природы воспалительного процесса и обоснования хирургического вмешательства челюстно-лицевым хирургом.
Больная Ф., 28 л., поступила с входным диагнозом «левосторонний верхнечелюстной синусит». В анамнезе – лечение кариозных зубов. При КЛКТ-исследовании (рис. 6) были выявлены субтотальное заполнение патологическим содержимым левой верхнечелюстной пазухе, пристеночный отек слизистой в правой верхнечелюстной пазухе и передних ячейках решетчатой кости. Убедительных КЛКТ-данных за одонтогенную природу процесса получено не было. Отмечается парадоксальное искривление средней носовой раковины слева (стрелка), однако преграды воздушного дренажа среднего носового хода нет. Для исключения сочетанного поражения окружающих околоносовых пазух, исключения поражения параназальных структур пациентке было выполнено дополнительное РКТ исследование.
На РКТ в аксиальной проекции (рис. 7) в «мягкотканном» электронном окне визуализируется неоднородно гиперденсивное (гнойное) содержимое в левой верхнечелюстной пазухе. Достоверной связи с корнями зубов выявлено не было. Костные стенки симметричные, окружающая парамаксиллярная жировая клетчатка интактная.
Таким образом, использование двух методик лучевой визуализации – РКТ и КЛКТ – позволило исключить связь процесса в верхнечелюстной пазухе и проблем зубочелюстной системы. Пациентка продолжила наблюдение у ЛОР специалиста.
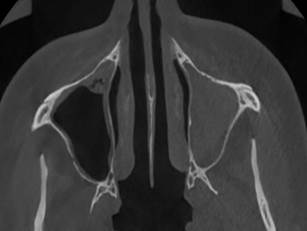
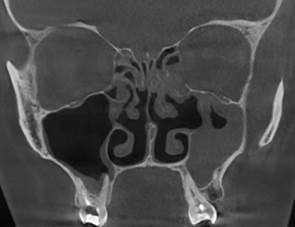
Рис. 6. КЛКТ пациентки Ф., 28 лет
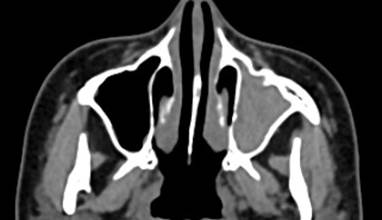
Рис. 7. РКТ пациентки Ф., 28 лет. Левосторонний гнойный верхнечелюстной синусит
Данный случай иллюстрирует убедительность наличия нескольких предикторов воспаления.
Заключение
Таким образом, персонифицированный подход при разумной, обоснованной комбинации методов рентгеновской РКТ и КЛКТ позволяет достичь точной топической и этиологической идентификации инфекционно-воспалительного процесса в околоносовых пазухах и окружающих их структурах, а определенные диагностические КТ-предикторы способствуют оптимизации клинической и рентгенологической интерпретации данных и разработке индивидуальной схемы лечения каждого пациента с одонтогенным верхнечелюстным синуситом с участием оториноларинголога, челюстно-лицевого хирурга, специалиста лучевой диагностики.



