Идиопатическая внутричерепная гипертензия (ИВЧГ) – это редкое заболевание, которое встречается с частотой от 0,5 до 2 случаев на 100 тысяч населения [1]. Данная патология выявляется чаще у женщин молодого возраста, страдающих ожирением [2]. В последнее время отмечается увеличение заболеваемости ИВЧГ, что одними авторами объясняется увеличением числа молодых людей, страдающих ожирением [2], другими – увеличением заболеваемости церебральными венозными тромбозами на фоне пандемии COVID-19 [3]. Этиология заболевания в настоящий момент неизвестна, выдвигаются различные теории, объясняющие механизм развития ИВЧГ: гиперпродукция ликвора, нарушение его резорбции, повышение давления в венозных синусах головного мозга, эндокринная патология и другие, менее значимые факторы [2]. Клиническая картина обычно представлена приступами головных болей гипертензионного характера и зрительными расстройствами, однако могут присутствовать когнитивная дисфункция, поражение черепных нервов, шум в ушах и нарушение обоняния. На сегодняшний день не существует единого мнения в отношении диагностики и лечения данного заболевания.
Цель работы: демонстрация и обсуждение редкого клинического наблюдения ИВЧГ у пациентки молодого возраста, перенесшей тромбоз церебральных венозных синусов.
Клинический случай
Пациентка 26 лет, правильного телосложения и умеренного питания поступила в нейрохирургическое отделение №5 НМИЦ им. В.А. Алмазова с жалобами на снижение остроты зрения на левый глаз (из-за наличия в поле зрения «черного пятна»), пульсирующий шум в голове, приступы головной боли сдавливающего характера, интенсивностью 5-7 баллов по ВАШ с частотой до 3-4 в неделю, эпизоды головокружения несистемного характера и потемнения в глазах, возникающие при перемене положения тела, снижение памяти на текущие события. Из анамнеза жизни известно, что в 2019 г. перенесла новую коронавирусную инфекцию в легкой форме. В 2020 г. впервые стали беспокоить интенсивные головные боли, двоение предметов, что стало причиной госпитализации в инфекционную больницу. Проводимое симптоматическое лечение не привело к купированию симптомов, и пациентке была выполнена МРТ головного мозга, на которой выявлен локальный подострый центральный тромбоз правых поперечного и сигмовидного и левого поперечного синусов, локальный тромбоз оболочечной вены. Пациентка была госпитализирована в неврологическое отделение, где проводилась терапия антикоагулянтами (дабигатран 300 мг/сут.) и венотониками (диосмин 1000 мг/сут.). На 10-е сутки стационарного лечения пациентка выписана с клиническим улучшением в виде незначительного снижения интенсивности головных болей, однако зрительные нарушения в виде эпизодов двоения предметов и «затуманивания» поля зрения сохранялись. Наблюдалась амбулаторно у невролога и офтальмолога. Последним при офтальмоскопии были выявлены застойные диски зрительных нервов обоих глаз. В 2020-2021 гг. неоднократно проходила курсы стационарного лечения в неврологических стационарах, обследовалась у гематолога: были выявлены факторы тромбогенного риска (675 4G/4G в гене РAI -I/ 807 T/T в гене ITGA2). С апреля 2022 г. пациентка стала отмечать прогрессирующее снижение остроты зрения левого глаза, учащение приступов «затуманивания» поля зрения, нарастание интенсивности головных болей. По результатам офтальмологического обследования у пациентки выявлены застойные диски зрительных нервов с обеих сторон, острота зрения полная. При диагностической люмбальной пункции ликворное давление составило 300 мм водного столба, клинический, биохимический и бактериологический анализы ликвора не выявили отклонений от нормальных значений. По данным МРТ головного мозга отмечена частичная реканализация поперечных и правого сигмовидного синусов с асимметрией кровотока по прямому, поперечным и сигмовидным синусам, начальным отделам внутренних яремных вен. Также у пациентки были выявлены характерные МР-признаки ИВЧГ: «щелевидные» боковые желудочки головного мозга, извитость интраорбитальной части зрительных нервов, уплощение задних полюсов глазных яблок, проминенция дисков зрительных нервов в стекловидное тело, «пустое» турецкое седло (рис. 1-3).
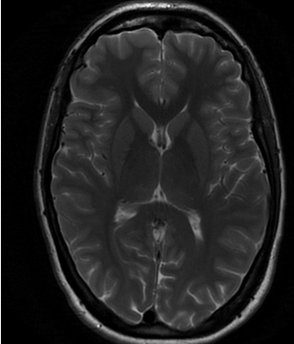
Рис. 1. МРТ головного мозга: «щелевидные» боковые желудочки
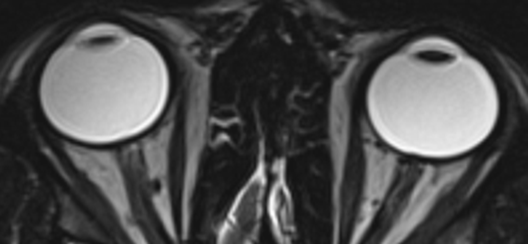
Рис. 2. МРТ головного мозга: уплощение задних полюсов глазных яблок с проминенцией дисков зрительных нервов в полость стекловидного тела
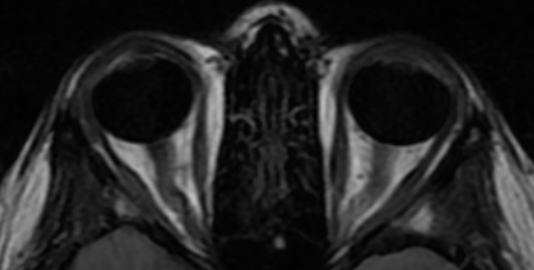
Рис. 3. МРТ головного мозга: извитость интраорбитальной части зрительных нервов
Все эти данные позволили диагностировать синдром доброкачественной внутричерепной гипертензии. Консервативная терапия ингибиторами карбоангидразы в суточной дозировке 1750 мг не привела к клиническому улучшению, вследствие чего пациентка была госпитализирована в нейрохирургическое отделение для проведения ликворошунтирующей операции. При поступлении клиническая картина была представлена головной болью смешанного характера, аносмией, зрительными нарушениями в виде эпизодов диплопии, «затуманивания» поля зрения, сужения поля зрения на левом глазу, ощущением постороннего предмета в поле зрения, неустойчивостью в позе Ромберга, нарушением поверхностной чувствительности (гиперестезия по полиневритическому типу («носки»)). Принимая во внимание проградиентное течение заболевания и неэффективность консервативного лечения, больной 21 октября 2022 г. в нейрохирургическом отделении №5 НМИЦ им. В.А. Алмазова была проведена люмбоперитонеостомия с имплантацией клапана среднего давления. После операции у пациентки отмечен полный регресс головной боли, в связи с чем она была выписана на амбулаторное лечение на 4-е сутки после операции с рекомендацией динамического наблюдения у нейроофтальмолога. С лета 2023 г. пациентка стала отмечать возобновление общемозговой симптоматики в виде снижения памяти на недавние события, возобновления приступов головной боли. При осмотре нейроофтальмологом в августе 2023 г. отмечается отрицательная динамика в виде появления слева парацентральной скотомы, сужение границ на красную метку в верхней половине сетчатки по меридиану 90 градусов (рис. 4). Оптическая когерентная томография от 23.08.2023 констатировала появление вторичной атрофии зрительных нервов обоих глаз, более выраженной слева (рис. 5), в октябре 2023 г. пациентка была повторно госпитализирована в нейрохирургическое отделение №5 НМИЦ им. В.А. Алмазова, по результатам периметрии отмечается сужение границ поля зрения на красную метку (рис. 6).
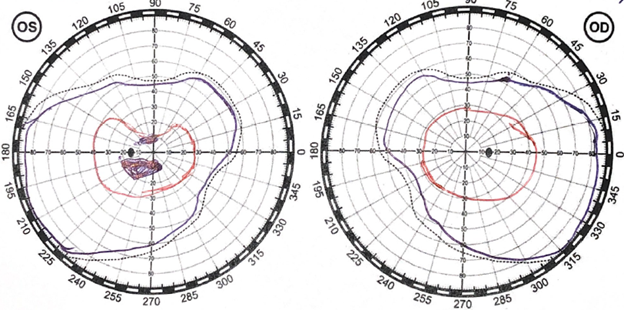
Рис. 4. Периметрия от 18.08.2023: парацентральные скотомы OS, сужение границ поля зрения на красную метку, более выраженное слева
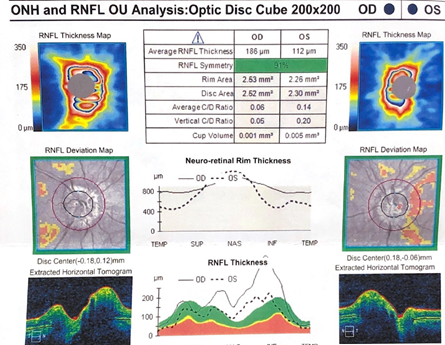
Рис. 5. ОКТ от 18.08.2023: толщина слоя нервных волокон сетчатки в пределах возрастной нормы
Рис. 6. Периметрия 13.11.2023 (при повторном поступлении в нейрохирургический стационар): отмечается прогрессирующее сужение поля зрения на красную метку на левом глазу
При диагностической люмбальной пункции давление спинномозговой жидкости составило 300 мм водного столба. Пациентке была выполнена КТ-шунтография, при которой выявлена дисфункция шунтирующей системы. Было принято решение о повторном хирургическом вмешательстве по замене системы люмбоперитонеального шунтирования с имплантацией программируемого клапана Medtronic Strata NSC. После операции пациентку беспокоили выраженные головные боли, усиливающиеся при вертикализации и сопровождающиеся тошнотой и рвотой, что было истолковано как гипердренажное состояние. Эмпирически клапан был запрограммирован на уровень давления 2,0, что соответствует 145-165 мм водного столба, что привело к компенсации клинического состояния и нормализации внутричерепного давления. При катамнестическом наблюдении за пациенткой через 3 месяца по результатам периметрии отмечается положительная динамика в виде расширения границ поля зрения на красную метку на левом глазу, сохраняется парацентральная скотома OS без динамики (рис. 7). По результатам ОКТ отмечено снижение толщины слоя нервных волокон сетчатки по сравнению с данными от августа 2023 г., что свидетельствует о развитии вторичной атрофии зрительных нервов у данной пациентки (рис. 8).
Рис. 7. Периметрия 27.12.2023: отмечается расширение границ поля зрения на красную метку слева, размеры и конфигурация парацентральной скотомы OS без динамики
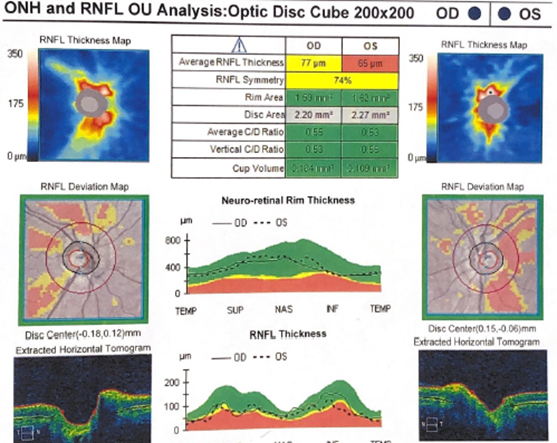
Рис. 8. ОКТ 27.12.2023: отмечается истончение слоя нервных волокон сетчатки, более выраженное на левом глазу (как проявление вторичной атрофии зрительных нервов)
Данное клиническое наблюдение демонстрирует развитие ИВЧГ у пациентки 26 лет после перенесенного тромбоза церебральных венозных синусов. Такие пациенты могут длительное время лечиться консервативно под наблюдением невролога и/или офтальмолога без положительной динамики, что грозит им потерей зрения и инвалидизацией. По данным литературы, жалобы на «затуманивание» поля зрения, которые отмечала наша пациентка, являются достаточно характерными для ИВЧГ и встречаются у 68% пациентов [4]. Было высказано предположение, что это состояние может быть обусловлено кратковременным повышением давления ликвора в области диска зрительного нерва и его ишемией [5]. Диплопия – еще одна характерная жалоба для пациентов с ИВЧГ, по разным данным, она встречается в 18–38% случаев [6]. Механизм диплопии при ИВЧГ чаще всего объясняется компрессией VI черепного нерва вследствие его анатомических особенностей, реже сообщают о дисфункции III, IV нервов при ИВЧГ. В описанном авторами случае при неврологическом обследовании не было выявлено дисфункции глазодвигательных нервов. Поражение I пары черепно-мозговых нервов является проявлением внутричерепной гипертензии, однако могло быть и последствием перенесенной инфекции COVID-19, что может вводить в заблуждение при диагностике. Потеря зрения при ИВЧГ расценивается как прогрессирующее снижение остроты зрения либо появление дефектов поля зрения, которые чаще всего проявляются увеличением слепого пятна и сужением границ поля зрения на красную метку [7]. Снижение остроты зрения является признаком прогрессирования заболевания, однако может встречаться при фульминантной (злокачественной) форме ИВЧГ. В таких случаях потеря зрения развивается в течение 4 недель. Данное состояние является показанием к экстренному хирургическому вмешательству [8]. Застойные диски зрительных нервов выявляются практически у всех пациентов с ИВЧГ и потому являются ключевым диагностическим и прогностическим признаком данного заболевания [2]. Несмотря на то, что чаще всего застой на глазном дне выявляют с 2 сторон, он может быть и асимметричным. При отсутствии лечения исходом застойных дисков зрительных нервов является вторичная атрофия зрительных нервов. В данном наблюдении у пациентки имелись двусторонние застойные диски зрительных нервов, перешедшие в состояние вторичной атрофии. Следует отметить, что на фоне атрофии дисков зрительных нервов офтальмологический осмотр не позволяет оценить динамику внутричерепной гипертензии на основании застойных явлений, поэтому для диагностики дисфункции люмбоперитонеального шунта потребовалось выполнение диагностической люмбальной пункции с замером уровня давления ликвора и КТ-шунтография. Методики нейровизуализации при ИВЧГ используются для исключения иных причин, которые могут приводить к повышению внутричерепного давления. Что касается МРТ, то существуют характерные МР-признаки ИВЧГ: желудочковая система нормальная или сужена, признаки «пустого» турецкого седла, извитость интраорбитальной части зрительных нервов, проминенция дисков зрительных нервов в стекловидное тело, уплощение задних полюсов глазных яблок, расширение периневральных субарахноидальных пространств зрительных нервов [9]. В этом плане приведенный клинический случай является показательным, т.к. при МРТ головного мозга были выявлены все описанные признаки.
Лечение пациентов с ИВЧГ этапное, направлено на купирование симптомов внутричерепной гипертензии и улучшение зрительных функций [10]. Основным препаратом, использующимся для медикаментозного лечения ИВЧГ, является ингибитор карбоангидразы – ацетазоламид. Как показало рандомизированное клиническое исследование, препарат приводит к сохранению зрения за счет купирования застоя на глазном дне в итоге нормализации уровня внутричерепной гипертензии у пациентов с ИВЧГ в сравнении с плацебо [4]. На втором этапе, при отсутствии эффекта от медикаментозной терапии, особенно при прогрессирующих симптомах поражения зрительного анализатора, показано хирургическое лечение [10] в объеме различного вида ликворошунтирующих вмешательств. По понятным причинам – щелевидные боковые желудочки – чаще проводится люмбоперитонеостомия. При неэффективности последней прибегают к декомпрессивным вмешательствам на зрительных нервах. По данным метаанализа, посвященного результатам ликворошунтирующих операций при ИВЧГ, регресс застойных дисков зрительных нервов при различных видах шунтирующих вмешательств наблюдается в 70% случаев, улучшение зрения в 54% случаев [11]. При этом 43% пациентов с шунтами проводятся повторные вмешательства, чаще всего связанные с дисфункцией шунтирующей системы. Авторы считают, что при ликворошунтирующих вмешательствах у пациентов с ИВЧГ предпочтение должно отдаваться люмбоперитонеальному шунтированию с использованием программируемых систем, т.к. это позволяет подобрать параметры дренирования в условиях меняющихся в динамике внутричерепных объемных взаимоотношений.
Выводы
ИВЧГ является редким заболеванием, которое требует скрупулезного подхода к диагностике и лечению. Своевременное хирургическое вмешательство способно остановить прогрессирование зрительных расстройств и сохранить качество жизни. Люмбоперитонеостомия с применением программируемых клапанов, обеспечивающих настройку параметров шунтирования с учетом индивидуальных особенностей ликвородинамики пациента, является безопасной и эффективной.



