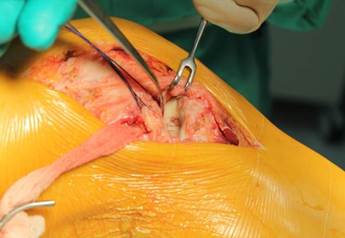
Оперативное лечение внутрисуставных переломов проксимального отдела большеберцовой кости требует неординарной степени приложения хирургических навыков. Репозиция перелома является непростой задачей даже для опытного хирурга, а мягкие ткани нетерпимы к небрежному и массивному рассечению. Неправильное восстановление суставной поверхности плато большеберцовой кости и оси конечности приводит к раннему развитию артроза [1, 2].
Переломы плато большеберцовой кости могут варьировать от простого латерального расщепления до очень сложных оскольчатых переломов обоих мыщелков. Использование одного хирургического доступа и методики стабилизации является чрезмерно упрощенным в такой гетерогенной группе переломов [3].
Чтобы получить доступ к отломкам, проводят разные виды разрезов: разрез Пайра, переднелатеральный, современную модификацию доступа Текстора. При выполнении доступа оптимальной является артротомия под мениском [4, 5]. В случае перелома заднемедиального отдела широко используется доступ P. Lobenhoffer [6]. Последние исследования показывают нередкое вовлечение в переломы проксимального отдела большеберцовой кости заднелатеральных и заднемедиальных отделов [7–9]. Лучшая визуализация при этом достигается с помощью задних доступов [10–12], обеспечивающих лучшее заживление послеоперационной раны [13, 14].
Цель исследования – изучить наиболее распространенные и специфические хирургические доступы при хирургическом лечении внутрисуставных переломов проксимального отдела большеберцовой кости и провести анализ послеоперационных результатов.
Материалы и методы исследования
В общей сложности проанализированы результаты лечения 228 пациентов с внутрисуставными переломами проксимального отдела большеберцовой кости, которым проводилось оперативное лечение в травматолого-ортопедическом отделении Нижегородского научно-исследовательского института травматологии и ортопедии с 2000 по 2012 гг. Среди них было 96 мужчин и 132 женщины в возрасте от 18 до 80 лет, средний возраст пациентов составил 45,0 [35,0; 54,0] года. Средний интервал между травмой и операцией составлял 13,0 [9,0; 21,5] дней, что было обусловлено спецификой работы отделения (пациенты переводились из других лечебных учреждений города и области). При оценке тяжести травмы нами применялась классификация AO/ASIF. Варианты хирургической стабилизации включали в себя: чрескожную фиксацию винтами, открытую репозицию и фиксацию пластинами или винтами, интрамедуллярный остеосинтез, внешнюю фиксацию аппаратом Илизарова или спице-стержневыми аппаратами.
Результаты исследования и их обсуждение
Любой хирургический доступ должен обеспечить визуализацию костно-хрящевых фрагментов для достаточно точной их репозиции и стабилизации. Задачи оперативного лечения применительно к переломам проксимального отдела большеберцовой кости включают точную репозицию суставной поверхности, восстановление анатомической оси нижней конечности при сохранении наиболее значимых для функции мягкотканых образований (сосудов, нервов, связок, сухожилий с местами их прикреплений, мышц, менисков). Хирургический доступ не должен девитализировать мягкие ткани и приводить к дальнейшему повреждению окружающих структур.
При выборе доступа учитывается не только возможность достижения точной репозиции и адекватной фиксации, но и степень дополнительной хирургической травмы, увеличивающей вероятность возникновения осложнений.
При анализе результатов хирургического лечения внутрисуставных переломов проксимального отдела большеберцовой кости нами было выявлено, что инфекционно-некротические осложнения раннего послеоперационного периода определялись не только тяжестью самой травмы (в основном они возникали при бикондилярных переломах), но и травматичностью хирургического лечения. Подавляющее большинство осложнений возникало при расширении передних доступов (табл. 1). Данные корреляции можно было охарактеризовать как слабые вследствие небольшого количества инфекционно-некротических осложнений, но они являлись статистически достоверными.
Таблица 1
Анализ (по Спирмену) факторов, коррелирующих с расширением переднего доступа при хирургическом лечении переломов типа C по AO/ASIF
|
Фактор |
Коэффициент корреляции r |
р |
|
Инфекционные осложнения |
0,16 |
0,013 |
|
Общий койко-день |
0,22 |
0,001 |
|
Послеоперационный койко-день |
0,23 |
0,0006 |
|
KOOS «симптомы» |
–0,31 |
0,00001 |
|
KOOS «боль» |
–0,28 |
0,00007 |
|
KOOS «повседневная активность» |
–0,27 |
0,00022 |
|
KOOS «активность при занятиях спортом» |
–0,23 |
0,0015 |
|
KOOS «качество жизни» |
–0,19 |
0,01 |
В связи с полученными нами данными в последнее время при бикондилярных переломах проксимального отдела большеберцовой кости мы предпочитаем выполнение отдельных медиальных и латеральных доступов с максимальной их дорсализацией.
Описание хирургических доступов, которые нами использовались, будет приводиться в соответствии с частотой их использования — от частых к редким и специфическим.
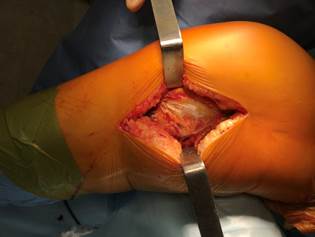
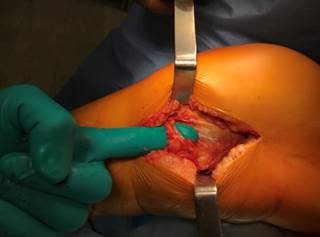
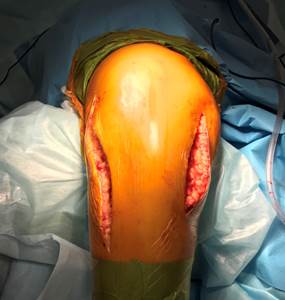
Чаще всего — в 143 случаях (62,8%) — нами использовался переднелатеральный доступ к наиболее часто встречающимся изолированным переломам наружного мыщелка большеберцовой кости. Также этот доступ применяли и в комбинации с заднемедиальным при бикондилярных переломах. Центр разреза проходил через бугорок Жерди (место прикрепления илеотибиального тракта) в форме слабо изогнутой буквы «S» или хоккейной клюшки. Фасция отделялась и приподнималась от бугристости большеберцовой кости, чтобы выделить наружный мыщелок большеберцовой кости. Выполнялась артротомия под мениском для визуализации суставной поверхности. После репозиции перелома осуществлялась фиксация винтами или пластиной. Как правило, винты в проксимальном отделе пластины вводятся с соблюдением «рафтинг»-техники, создавая удерживающий «плот» для фрагментов суставной поверхности. Сама пластина имеет характер «опорной», удерживая от «сползания» наружный отдел мыщелка, а дистальные винты стабилизируют суставные фрагменты относительно диафиза. Мениск после репозиции либо подшивается к остаткам капсулы, либо фиксируется к отверстиям пластины. Илеотибиальный тракт, передняя большеберцовая мышца и глубокая фасция закрывают пластину. Во время ушивания раны пластина должна быть покрыта полностью, чтобы свести к минимуму риск инфекции. Устанавливается система активного дренирования.
При переломах заднемедиального плато большеберцовой кости, медиальном «расщеплении», заднемедиальной клиновидной депрессии суставной поверхности оптимальным является заднемедиальный доступ. Мы применили этот доступ в 18 случаях (7,9%) изолированного повреждения медиального плато перелома B1.2, B1.3, B2.3, B3.2 по классификации AO/ASIF. Также медиальный доступ использован нами в качестве дополняющего переднелатеральный при бикондилярных переломах типа C1, C2, C3 в 47 случаях. Заднемедиальный доступ может быть выполнен с помощью различных хирургических окон. Мы предпочитали доступ между медиальной головкой икроножной мышцы и полуперепончатой мышцей. Медиальная икроножная мышца выделялась и отводилась. Дальнейший доступ обеспечивался глубоким рассечением между медиальной коллатеральной и задней косой связкой. Заднемедиальный отдел суставной поверхности поднадкостнично выделялся с отведением икроножной и камбаловидной мышц.
Также для заднемедиального доступа может быть использовано пространство между сухожилием полуперепончатой мышцы и «гусиной лапкой». Разделение pes anserinus может улучшить визуализацию (рис. 1 а, б).
|
|
|
|
а |
б |
|
Рис. 1. Заднемедиальный доступ к проксимальному отделу большеберцовой кости (а) с выделением «гусиной лапки» (б) |
|
Для стабилизации заднемедиального отдела нами наиболее часто использовалась отмоделированная реконструктивная пластина LCP.
У 23 пациентов (10,1%) со сложными бикондилярными переломами нами использована комбинация заднемедиального и переднелатерального доступов (рис. 2). При этом оба доступа максимально сдвигались кзади, что позволяло получать хорошо кровоснабжаемый передний отдел коленного сустава.
|
|
|
Рис. 2. Комбинация заднемедиального и латерального доступов при бикондилярных переломах |
Операция начиналась с медиальной стороны как часть комбинированного подхода. После репозиции и стабильной фиксации медиального мыщелка мы фактически переводили перелом в более простой вариант изолированного перелома наружного мыщелка типа B, который фиксировали из передненаружного доступа.
Переднесрединный модифицированный разрез Текстора типа «мерседес» в настоящее время не является широко популярным из-за раневых осложнений, особенно из-за нередко возникающих некрозов кожных лоскутов. Мы использовали его у 22 наших пациентов (9,6%) до 2007 г. Передний доступ с остеотомией бугристости большеберцовой кости в настоящее время используется редко, нами не применялся.
Срединный продольный разрез — это излюбленный доступ при эндопротезировании коленного сустава. Мы использовали его в трех случаях при первичном эндопротезировании коленного сустава у пожилых пациентов с уже имеющимся до травмы выраженным гонартрозом и характером перелома наружного мыщелка большеберцовой кости, позволяющим выполнить эндопротезирование с достаточной стабилизацией компонентов эндопротеза.
Мы избегали применения срединных доступов при бикондилярных переломах, требующих отделения больших медиальных и латеральных лоскутов, что значительно повышает риск осложнений со стороны мягких тканей. Когда один доступ не позволяет выполнить репозицию и фиксацию перелома, второй разрез предпочтительнее расширения одного срединного.
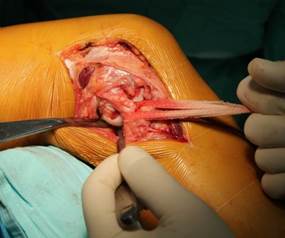
Латеральный доступ использовался нами у 6 (2,6%) пациентов с переломом заднецентрального отдела наружного мыщелка. В отличие от переднелатерального, он выполнялся по переднему краю наружной коллатеральной связки. Артротомия осуществлялась под мениском, который прошивался и отводился для улучшения визуализации суставной поверхности. Выделялись наружная боковая связка, сухожилие m. popliteus, задние отделы наружного мыщелка бедра, центрально-задние отделы наружного мыщелка большеберцовой кости (рис. 3 а,б).
|
|
|
|
а |
б |
|
Рис. 3. Заднелатеральный доступ к наружному мыщелку большеберцовой кости с выделением наружной боковой связки (а) и визуализацией центрально-задних отделов наружного мыщелка (б) |
|
Доступ позволяет хорошо визуализировать задненаружный отдел, при этом нет необходимости выделения малоберцового нерва или остеотомии головки малоберцовой кости. Вместе с тем имеется возможность использования для стабилизации заднецентральных отделов наружного мыщелка стандартных металлоконструкций, в некоторых случаях применялись дополнительно блокируемые спицы и фрагмент пяточной пластины.
Мы не использовали заднелатеральный доступ с выделением малоберцового нерва и остеотомией головки малоберцовой кости, так как он не дает особого улучшения визуализации по сравнению с вышеописанным латеральным доступом, но значительно повышает риск несращения места прикрепления наружной боковой связки и повреждения малоберцового нерва. Хотя описывают и успешные результаты применения заднелатерального доступа с остеотомией головки малоберцовой кости [14]. Однако выделение наружной боковой связки при латеральном доступе позволяет выполнить наружный релиз, уменьшить контрагированность наружных структур и выполнить репозицию даже в застарелых случаях. Также и при оскольчатых переломах внутреннего мыщелка большеберцовой кости предпочтительно при выполнении доступа выделить и осуществить релиз (ослабить натяжение) внутренней боковой связки.
Другой способ для достижения задних отделов плато большеберцовой кости — задний доступ. Его применяют очень редко, так как технически этот доступ более сложен, чем ранее описанные, а возможности стабилизации костно-хрящевых фрагментов ограничены. Задний доступ был использован нами лишь у одного пациента с застарелой травмой при сдавлении смещенным костно-хрящевым фрагментом сосудисто-нервного пучка.
При умеренной импрессии суставной поверхности мы использовали минимально инвазивную технику оперативного лечения с применением артроскопического контроля и (или) динамического рентгеновского контроля (С-дуги).
При открытом характере перелома II–III типа по классификации Gustillo–Anderson фиксация отломков выполнялась аппаратами внешней фиксации. При этом всегда требовалась открытая репозиция, выбор доступа определялся как степенью выраженности инфекционно-некротических процессов, локализацией раны, возникшей во время травмы, так и характером смещения костно-хрящевых фрагментов.
Высокоэнергетические переломы плато большеберцовой кости (типа С) отличаются от низкоэнергетических прежде всего значительным нарушением кровоснабжения как костных фрагментов, так и периартикулярных тканей, что требует особенно внимательного подхода к их лечению. Вместе с тем многие хирурги предпочитают передние доступы. Даже при изолированных переломах задних отделов мыщелков большеберцовой кости пластины и винты устанавливаются из передних доступов. Такой вид остеосинтеза не соответствует принципам биомеханики, а также при этом трудно достичь репозиции суставной поверхности. Вместе с тем мягкие ткани задних отделов — достаточно толстые и хорошо кровоснабжаемые. Поэтому при задних доступах проблемы со стороны мягких тканей в послеоперационном периоде редки.
Инфекционно-некротические осложнения являются наиболее часто встречающимися при хирургическом лечении внутрисуставных переломов проксимального отдела большеберцовой кости. Нами проанализированы частота встречаемости инфекционно-некротических осложнений, их влияние на результаты лечения в хирургическом лечении внутрисуставных переломов мыщелков большеберцовой кости.
В группе пациентов, получавших хирургическое лечение до 2007 г., при бикондилярных переломах выполнялось расширение передних хирургических доступов с обширной отслойкой наружного и внутреннего лоскутов (1-я группа — 113 пациентов). В дальнейшем (2-я группа — 115 пациентов) нами была проведена оптимизация хирургических доступов с комбинированием при бикондилярных переломах наружного и заднемедиального доступов с максимальной их дорсализацией. Проанализированы ближайшие результаты лечения по количеству инфекционно-некротических осложнений. В 1-й группе отмечено 6 осложнений в виде позднего глубокого нагноения у 3 пациентов, 2 выраженных некрозов кожи, потребовавших длительного лечения, и 1 раннего нагноения послеоперационной раны. Во 2-й группе только у одного пациента отмечалось раннее нагноение послеоперационной раны, обусловленное наличием ишемии нижней конечности, возникшей еще до момента травмы в результате выраженного атеросклероза артерий. Выявлена статистически достоверная разница значений по критерию χ2 p=0,036 между 1-й и 2-й группами, показывающая худшие результаты (развитие инфекционно-некротических осложнений) у пациентов с расширением передних доступов.
Также отмечалось статистически значимое с использованием критерия Манна–Уитни улучшение ближайших результатов лечения при применении методов профилактики инфекционно-некротических осложнений за счет уменьшения общих койко-дней путем снижения времени нахождения в стационаре после операции и сокращения сроков нетрудоспособности (табл. 2).
Таблица 2
Влияние применения методов профилактики инфекционно-некротических осложнений на результаты лечения с использованием критерия Манна–Уитни, Ме [25; 75]
|
Показатель |
Применение методов профилактики инфекционно-некротических осложнений |
р |
|
|
нет |
да |
||
|
Общий койко-день |
23,1 [17,0; 27,0] |
20,1 [15,0; 23,5] |
0,022 |
|
Послеоперационный койко-день |
15,4 [12,0; 17,0] |
14,3 [11,0; 15,0] |
0,029 |
|
Срок нетрудоспособности (недель) |
41,8 [24,0; 48,0] |
20,6 [16,0; 28,0] |
0,005 |
Снижение инфекционно-некротических осложнений оказало выраженное влияние и на функциональный результат. При отсутствии инфекционно-некротических осложнений статистически достоверно лучше показатели по шкале KOOS («симптомы», «боль», «ежедневная физическая активность», «физическая активность при занятиях спортом, играми и развлечениях», сгибание) и меньше дефицит разгибания в коленном суставе (табл. 3).
Таблица 3
Анализ зависимости функционального состояния коленного сустава
от наличия инфекционно-некротических осложнений с использованием
критерия Манна–Уитни, Ме [25; 75]
|
Показатель |
Инфекционно-некротические осложнения |
р |
|
|
Нет |
Есть |
||
|
KOOS: симптомы боль ежедневная физическая активность физическая активность при занятиях спортом, играми и развлечениях |
70,1 [60,7; 89,3] 79,9 [69,4; 94,4] 73,8 [61,8; 94,1]
49,0 [25,0; 75,0]
|
45,2 [28,6; 67,9] 54,6 [44,4; 72,2] 48,5 [25,0; 67,6]
24,2 [5,0; 50,0]
|
0,022 0,006 0,016
0,036
|
|
Сгибание (°) |
123,0 [112,5; 140,0] |
90,0 [90,0; 90,0] |
0,001 |
|
Дефицит разгибания (°) |
1,6 [0,0; 0,0] |
12,5 [10,0; 15,0] |
0,009 |
Выводы
Оперативное лечение переломов плато большеберцовой кости переломов остается крайне требовательной хирургической процедурой, со значительным количеством послеоперационных осложнений. Высокоэнергетические переломы плато большеберцовой кости требуют от хирурга хорошего знания анатомии коленного сустава и возможных доступов. Это позволяет выбрать наиболее подходящую оперативную технику, особенно при сложных бикондилярных переломах. Задние доступы относительно сложны в анатомии, но редко приводят к осложнениям со стороны мягких тканей. Вместе с тем стандартные передние доступы при переломах типа B остаются широко используемыми и оправданными.