Переломы диафиза бедренной кости отмечаются примерно в 40% случаев среди всех переломов бедренной кости [1]. Большинство переломов данной локализации чаще всего возникают при политравме, в результате высокоэнергетической травмы, связанной с дорожно-транспортным происшествием или падением с высоты. При этом возможность несращения и формирования ложного сустава диафиза бедренной кости (ЛСДБК) значительно увеличивается и составляет до 71,1 ± 7,4% случаев [2-4].
С начала XXI века основными методами лечения переломов диафизов длинных трубчатых костей являются накостный остеосинтез и блокируемый интрамедуллярный остеосинтез (БИОС), которые позволяют проводить полноценное функциональное лечение с первых дней после операции. По данным авторов [5], проанализировавших 1239 пострадавших с изолированными диафизарными переломами длинных костей конечностей, ложные суставы выявлены при накостном остеосинтезе бедренной кости в 23%, а замедленная консолидация в 48%, т.е. всего в 71% случаев (из 96 пациентов). При использовании для остеосинтеза диафиза бедренной кости БИОС ложные суставы обнаружены в 20,5% случаев, замедленная консолидация в 59%, что в сумме составило 79,5% (из 44 пациентов). В то же время авторы [6] указывают, что при лечении пациентов методом БИОС (57 чел.) «неудовлетворительные результаты заключались в несращении перелома у 2 больных 3,5%», но 2,8% при простых переломах диафиза [7]. Кроме того, при БИОС большое влияние на формирование несращения в зоне перелома оказывает методика обработки костномозгового канала: с рассверливанием или без него. В группе с рассверливанием ложных суставов замедленной консолидации не наблюдалось, а в группе без рассверливания эти осложнения выявились в 3,6% и 9,1% случаях соответственно, или всего 12,7% (из 55 пациентов) [8].
Основные факторы, негативно влияющие на репаративную регенерацию: степень разрушения ткани в области перелома (включая операционную травму), возраст пациента и коморбидность, влияющая на обмен веществ, в том числе за счет приема медикаментов, угнетающих формирование костного регенерата [5; 9].
Согласно классификациям, различают следующие виды ложных суставов в зависимости от способа формирования и интенсивности костеобразования [10; 11]:
- гипертрофические - на концах сломанной кости появляются разрастания костной ткани;
- олиготрофические - на отломках нет костных разрастаний;
- атрофические (или аваскулярные) - в таких суставах нарушено кровообращение, костеобразование плохое или нередко сопровождается остеопорозом сломанной кости.
В доступной литературе нами не найдено, какой ложный сустав формируется при БИОС.
Цель исследования - проанализировать по рентгенограммам вид ложного сустава, сформировавшегося при применении БИОС диафиза бедренной кости, и изучить способы лечения данных пациентов в нашей клинике за 9 лет.
Материал и методы исследования. В травматологическом отделении метод БИОС начал применяться с 2008 года. В отделении было выполнено 584 операции 532 травмированным. Гендерный состав и локализация области перелома, на которой была выполнена операция, представлены на рисунке 1.
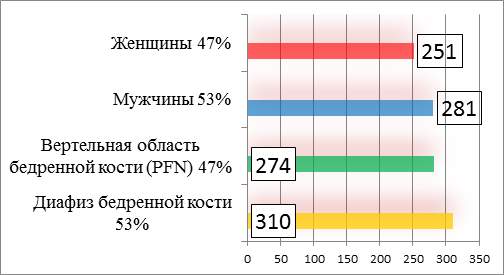
Рис. 1. Локализация оперативных вмешательств на бедренной кости и соотношение больных мужского и женского пола
Причины переломов диафиза бедренной кости и переломов вертельной области бедренной кости представлены на рисунках 2 и 3.
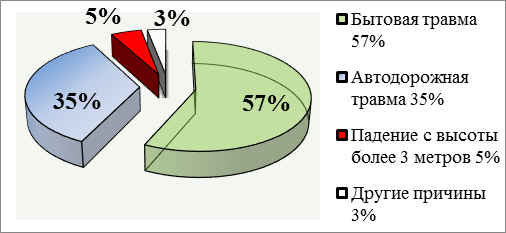
Рис. 2. Причины переломов диафиза бедренной кости
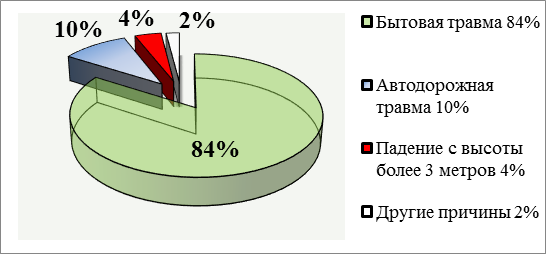
Рис. 3. Причины переломов вертельной области бедренной кости
В таблице представлен возраст пациентов, которым был выполнен БИОС. Из них 68,9% пациентов трудоспособного возраста от 19 до 60 лет.
Возраст пациентов, которым был выполнен БИОС
|
Возраст Годы |
15-18 лет |
19-45 лет |
46-60 лет |
Старше 61 года |
Итого |
|
2008 |
0 |
8 |
4 |
9 |
21 (3,9%) |
|
2009 |
0 |
11 |
7 |
13 |
31 (5,8%) |
|
2010 |
1 |
12 |
5 |
18 |
36 (6,8%) |
|
2011 |
1 |
15 |
12 |
17 |
45 (8,5%) |
|
2012 |
2 |
21 |
15 |
22 |
60 (11,2%) |
|
2013 |
1 |
29 |
18 |
30 |
78 (14,6%) |
|
2014 |
2 |
26 |
24 |
28 |
80 (15,1%) |
|
2015 |
3 |
28 |
22 |
33 |
86 (16,2%) |
|
2016 |
3 |
31 |
25 |
36 |
95 (17,9%) |
|
Всего |
13 человек (2,4%) |
181 человек (34,1%) |
132 человека (24,8%) |
206 человек (38,7%) |
532 человека (100%) |
Открытые переломы имелись у 27 пациентов (5,1%), многосегментарные - у 26 пациентов (4,9%), патологические переломы (доброкачественные и злокачественные опухоли) - у 9 больных (1,7%). Операции выполнялись по окончании острого периода (на 5-12-й день) после обследования пациентов по принятой методике, которая при травме бедренной и большеберцовой кости обязательно включала УЗИ сосудов нижней конечности. С момента госпитализации до операции больные с травмами нижних конечностей находились либо на скелетном вытяжении, либо по экстренным показаниям им был проведен первичный остеосинтез аппаратом наружной фиксации (АФН). В послеоперационном периоде применялся функциональный метод лечения. Движения в смежных к перелому суставах разрешали на 2-3-й день в зависимости от возраста и болевого порога пациента; ходьбу (осевую нагрузку) разрешали по спадении отека с использованием средств разгрузки на 3-10-й день в зависимости от соматического состояния пациента.
При выписке всем больным рекомендовали дозированную нагрузку, первый рентгенологический контроль через 2 месяца.
Результаты исследования и их обсуждение. Ближайшие результаты отслежены у 310 пациентов (100%). Несращение перелома и формирование ложного сустава выявлено в 22 случаях (7,1%) при применении следующих конструкций:
- блокируемый стержень СhМ. Использован у 183 пациентов (59%). Ложные суставы (ЛС) при применении данного вида стержня были выявлены в 8 случаях (4,4%);
- блокируемый стержень DC (титановый сплав). Применялся в 105 случаях (33,9%). ЛСДБК при применении данного вида стержня были выявлены в 12 случаях (11,4%);
- блокируемый стержень производства КНР (титановый сплав) с блокирующими винтами-шпильками. Применялся в 22 случаях (7,1%). ЛСДБК в этой подгруппе выявлены в 2 случаях (9,1%).
Среди пациентов в возрасте 15-18 лет не было ни одного случая образования ЛСДБК (0%), в группе пациентов от 19 до 45 лет было 5 случаев (23%) ЛСДБК, в группе больных возраста 46-60 лет ЛСДБК было выявлено в 9 случаях (41%), а в группе больных от 61 года и старше нами было отмечено 8 случаев (36%) образования ложных суставов.
Изучив рентгенограммы пациентов с замедленной консолидацией и ложными суставами, мы пришли к выводу, что в 75% (12 чел.) случаев формируются гипотрофические (олиготрофические) ложные суставы (рис. 4).
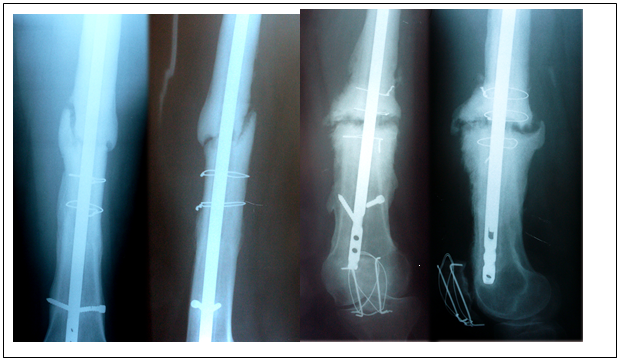
Рис. 4. Слева гипотрофический ЛСДБК (больная 26 лет, через 9 мес. после БИОС).
Справа – гипертрофический ЛСДБК (больная 40 лет, через 26 мес. после БИОС)
Пациентам, имеющим признаки формирования ЛСДБК, были выполнены следующие операции:
- замена стержня на больший диаметр с рассверливанием костномозгового канала - 3 случая;
- открытая репозиция с устранением смещения и устранением интерпозиции мягких тканей - 5 случаев;
- костная пластика по Хахутову без удаления блокируемого стержня - 7 случаев;
- костная пластика материалами «хронас» без удаления блокируемого стержня - 2 случая;
- костная пластика трансплантатом из крыла подвздошной кости без удаления блокируемого стержня - 2 случая.
Результаты лечения ложных суставов бедренной кости после интрамедуллярного блокируемого остеосинтеза прослежены у 16 пациентов. Сращение ЛСДБК отмечено у всех пациентов - сроки сращения от 4 до 10 месяцев в зависимости от способа операции.
Исходя из полученных данных, можно сказать, что при замедленной консолидации «сращение-формирование» ложного сустава первично происходит по гипотрофическому типу, затем при продолжении нагрузки на конечность и при отсутствии активной хирургической тактики, т.е. при выжидательной тактике, происходит поломка металлических конструкций (стержня, винтов), приводящая к подвижности ложного сустава и формированию «тугого/гипертрофического» ложного сустава.
Сопоставляя полученные нами данные с данными литературы, можно сказать, что результаты совпадают по многим параметрам. Переломы диафиза бедренной кости действительно чаще всего возникают в результате высокоэнергетической травмы, т.к. данными пациентами являются чаще всего лица трудоспособного возраста, ведущие активный образ жизни. По данным авторов и по полученным нами данным, видно, что ЛС после БИОС возникают достаточно редко (до 10%). Авторами хорошо описаны различные причины возникновения ЛС, выявленные нами причины входят в данный перечень. Явная причина нарушения консолидации - это множественные и многосегментарные изолированные переломы. В связи с этим имеются разные проценты несращения от 3,5% [8] до 20,5% [6]. Кроме того, без рассверливания костномозгового канала БИОС осуществляют в тяжелых случаях, когда отсутствует (ввиду тяжелой сочетанной травмы) возможность открытым способом сопоставить промежуточные отломки. В цитируемых исследованиях не указывается, при использовании каких блокируемых стержней возникали замедленная консолидация или ЛС, и какой именно вид ЛС возникает чаще всего после БИОС. В своей работе мы попытались сделать более многоцелевой анализ для выявления причин, негативно влияющих на консолидацию в среднефизиологические сроки, чтобы в дальнейшем использовать полученные данные в своей практической работе. Это значит, что при появлении первых признаков несращения следует не следить за динамикой в надежде на то, что активное консервативное лечение приведет к сращению, а предлагать пациенту активное хирургическое лечение, определенное в выводах.
Выводы. Для профилактики несращения необходимы: строгое соблюдение показаний к лечению методом БИОС; строгое выполнение техники и методики оперативного лечения; своевременная динамизация; динамическое наблюдение больного в амбулаторных условиях до полного сращения перелома. При замедленной консолидации и признаках формирования гипотрофического ложного сустава следует прибегать к активной хирургической тактике, в частности путем применения костной пластики.



